脂質異常症とは
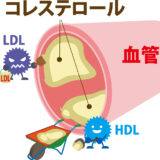
脂質異常症は、血液中のコレステロールや中性脂肪の値が異常に高くなる病気で、生活習慣と遺伝的体質が深く関係しています。 通常、自覚症状はありませんが、治療しないと動脈硬化や狭心症・心筋梗塞のリスクが高まります。
脂質異常症の診断基準
下記の基準値を超えた場合に脂質異常症と診断します。
| LDL-C | 140mg/dL以上 | 高LDL-C血症 |
|---|---|---|
| 120~139mg/dL | 境界域高LDL-C血症** | |
| HDLーC | 40mg/dL未満 | 低HDL-C血症 |
| TG | 150mg/dL以上(空腹時採血*) | 高TG血症 |
| 175mg/dL以上(随時採血*) | ||
| non-HDLーC | 170mg/dL以上 | 高non-HDL-C血症 |
| 150~169mg/dL | 境界域高non-HDL-C血症** |
*基本的に10時間以上の絶食を「空腹時」とする。ただし水やお茶などカロリーのない水分の摂取は可とする。空腹時であることが確認できない場合を「随時」とする。
**スクリーニングで境界域高LDL-C血症、境界域高non-HDL-C血症を示した場合は、高リスク病態がないか検討し、治療の必要性を考慮する。
●LDL-Cは、Friedewald式(TC-HDL-C-TG/5:空腹時採血のみ)、または直接法で求める。
●TGが400mg/dL以上や随時採血の場合はnon-HDL-C(TC-HDL-C)かLDL-C直接法を使用する。ただしスクリーニングでnon-HDL-Cを用いる時は、高TG血症を伴わない場合はLDL-Cとの差が+30mg/dLより小さくなる可能性を念頭においてリスクを評価する。
●TGの基準値は空腹時採血と随時採血により異なる。
●HDL-Cは単独では薬物介入の対象とはならない。
脂質異常症の治療
体脂肪率の減少により数値を低下させることが可能で、2~3kgの減量でも改善がみられることが多いです。 治療内容は各検査値や動脈硬化のリスクファクターを見て判断します。LDL-Cが上昇している場合は甲状腺機能低下症、ネフローゼ症候群、ステロイドの使用状況も念頭におき、二次性であれば原疾患の治療を優先します。
| 管理区分 | LDL-C | non-HDL-C | TG | HDL-C | |
|---|---|---|---|---|---|
| 一次予防 生活習慣(食事・運動) の改善を優先する | 低リスク | <160 | <190 | <150 | ≧40 |
| 中リスク | <140 | <170 | |||
| 高リスク | <120 | <150 | |||
| 二次予防 生活習慣の是正に加え、 薬物治療を考慮する | 下記以外 | <100 | <130 | ||
| FH ACS | <70 | <100 | |||
| |||||
食事療法
・総摂取エネルギーの適正化
日常の生活強度に合った食事量を摂取する必要があります。以下を目安に計算します。
総エネルギー量=標準体重×生活活動強度指数
※標準体重(=BMI)(kg) = 身長(m)の2乗 × 22
※生活活動強度指数
・軽労働(主婦・デスクワーク):25–30 kcal
・中労働(製造・販売業・飲食店):30–35 kcal
・重労働(建築業・農業・漁業):35–40 kcal
・栄養素配分の適正化
毎日、いろいろな食品をとり混ぜてバランスよく摂取して下さい。アルコールや甘いものは控えめにする、食物繊維をとる、1日3食きちんと食べる。炭水化物:55-60%、たんぱく質:15%-20%(獣鳥肉より魚肉・大豆たんぱくを多くする)、脂肪:20%-25%(獣鳥性脂肪を少なくし、植物性・魚肉性脂肪を多くする)、コレステロール:1日300mg以下、食物繊維:25 g以上、アルコール:25 g以下(他の合併症を考慮して指導する)、その他:ビタミン(C、E、B6、B12、葉酸など)やポリフェノールの含量が多い野菜・果物などの食品を多くとる(ただし、果物は単糖類の含量も多いので摂取量は1日80〜100kcal以内が望ましい)。
・栄養摂取目標の範囲と摂取バランス
タンパク質 (protein)・脂肪 (fat)・炭水化物 (carbohydrate) のカロリーベースでの摂取バランスのことを、それぞれの頭文字をとって「PFCバランス」と呼びます。この中で、脂肪の比率を25%–30%以下に抑えることが、生活習慣病を予防するための食生活指針の考えの一つとなっています。
・食物繊維を多く含む代表的な食品と種類
食物繊維は全粒穀物、豆、野菜に多く含まれます。
運動療法
主治医と相談し、メニューを決めて実行してください。
• 量・頻度:1日30分以上(できれば毎日)、週180分以上。
• 種類:速歩、社交ダンス、水泳、サイクリングなど。
投薬による治療
スタチン系などの治療薬で、ある程度血中の中性脂肪やコレステロールを下げることができ、合併症の発症リスクも下がるとされています。ただ、薬剤治療は脂質異常症の原因を解決するものではないので、中止すると以前の値に戻ることが多く、そのことを指して「一生やめられない」と表現されることもあります。 根本的なコントロールには生活習慣の改善が望まれますが、遺伝素因も大きいため、必ずしも生活習慣だけで治療できるものではありません。
・高LDL-Cの治療
HMG-CoA阻害薬であるスタチン系が第一選択となります。重大な副作用としては肝障害と骨格筋障害が知られています。筋炎や横紋筋融解症は頻度としては少ないですが、筋疾患や甲状腺機能低下症が認められる場合は横紋筋融解症のリスクが高まるため注意が必要です。高齢者や肝機能障害、腎機能障害がある場合も注意が必要です。
重症(目標値よりも50 mg/dL 以上高い)であればアトルバスタチン、ピタバスタチン、ロスバスタチンが選択されることが多く、軽症(目標値との差が30 mg/dL 以内)ならばプラバスタチン、シンバスタチン、薬物相互作用が気になる場合はプラバスタチン、ピタバスタチンが選択されることが多いです。相互作用はマクロライド系抗菌薬、アゾール系抗真菌薬、カルシウム拮抗薬など多岐にわたります。
前駆蛋白変換酵素サブチリシン/ケキシン9(PCSK9)を阻害するモノクローナル抗体であるアリロクマブ(商品名「プラルエント」)とエボロクマブ(商品名「レパーサ」)は強いLDL-C低下作用を持ちますが、両者ともに「家族性高コレステロール血症」、または「コレステロール血症」で「心血管イベントの発現リスクが高い」か「HMG-CoA還元酵素阻害剤で効果不十分、又はHMG-CoA還元酵素阻害剤による治療が適さない」の両者を満たす患者に投与されます。
・高TGの治療
高トリグリセリド血症の治療には、フィブラート、多価不飽和脂肪酸が用いられます。 フィブラートにはHDL-Cを増加させる作用もあります。肝障害、横紋筋融解症のリスクがあり、そのリスクは腎機能障害時に増悪します。また、胆汁へのコレステロールの排出を促すため胆石症を起こすことがあり、既往がある場合は注意が必要です。またSU剤やワーファリンとの相互作用も知られています。
フィブラート系治療薬はフェノフィブラート、ベザフィブラート、ペマフィブラートが知られています。 フェノフィブラートは尿酸低下作用もありますが、一過性の肝機能障害を起こしやすく、肝障害のある患者では避けられる傾向があります。ペマフィブラートは臓器選択性が高く、臓器障害の少ないフィブラート系薬剤として期待されています。
多価不飽和脂肪酸にはTGを下げる作用があり、イコサペント酸エチル、オメガ-3脂肪酸エチルなどが使用されます。
・民間療法薬の例
• 魚油
• フィトステロール
• ビタミンB群 (B3、B5、B6)
• ビタミンE
• イノシトール
• 青汁(ケールなど)
・LDL吸着療法による治療
LDLアフェレーシスといわれ、重度の家族性脂質異常症を患う人などに行う治療法です。血液を一度外部に取り出し、LDLなど不要なものをろ過して体内に戻す方法で、血液中のコレステロール量は急激に減少しますがすぐに元に戻ってしまうため、2週間に1度は治療を行う必要があります。
脂質異常症に由来する疾患
動脈硬化症
自覚症状はない場合が多いですが、血管壁に徐々にコレステロールが蓄積され動脈硬化症が進行することで血液の流れが悪くなります。特に頭蓋内の血管がつまると脳梗塞、心臓の冠動脈の血管が詰まると心筋梗塞につながります。高血圧、糖尿病、肥満とともに「死の四重奏」と俗称され、現在はメタボリック症候群といわれます。膵炎
膵臓の病気です。大量飲酒者では高TG血症を生じ易く、よく発症します。また、リポタンパク質の一種のカイロミクロンが著しく上昇するリポタンパク質リパーゼ (LPL) 欠損症でも膵炎を起こしやすくなります。妊娠中に発症した場合、血液浄化療法によるカイロミクロンの除去や中心静脈栄養による厳密な脂肪制限を必要とする場合もあります。